|
||
|
ENFERMEDAD
DE CROHN [ICD-10: K50.9]
|
 |
La enfermedad de Crohn se engloba dentro de la llamada enfermedad inflamatoria del intestino que abarca la colitis ulcerosa y la enfermedad de Crohn. En ambos casos de trata de una situación inflamatoria de la mucosa gástrica, de etiología desconocida que aparece y desaparece de forma recurrente y puede dar origen a complicaciones extradigestivas. Las características epidemiológicas de la colitis ulcerosa y de la enfermedad de Crohn son muy parecidas. La incidencia de la colitis ulcerosa es del 11 por 100.00 en los EE.UU, Canadá y Países Escandinavos y la de la enfermedad de Crohn del 7 por 100.000. Los países del sur de Europa, Sud Africa y Australia muestran una incidencia mucho menor. En España, incidencia es de 0.5 a 0.8 casos nuevos por 100.000 habitantes y año, siendo mayor en las áreas urbanas. Ambas enfermedades son más frecuentes en los individuos de raza blanca, en particular en los judíos (pero no en los que habitan Israel, lo que sugiere que puede haber factores ambientales implicados) y en los caucásicos, siendo los asiáticos los menos afectados. La prevalencia de la colitis ulcerosa es la misma en hombres y mujeres mientras que la enfermedad de Crohn se observa algo más frecuentemente en las mujeres. Las áreas urbanas y los mayores niveles de vida muestran una prevalencia superior que las áreas rurales y clases menos favorecidas económicamente. Ambas condiciones son más frecuentes entre miembros de la misma familia. Si un paciente padece enfermedad inflamatoria del intestino, el riesgo de que alguno de sus parientes más próximos la padezca es del aproximadamente el 10%. Si ambos padres padecen la enfermedad, los hijos tienen un 36% de probabilidades de ser afectados en algún momento de su vida. En estudios realizados entre gemelos se observó una concordancia del 8% para la colitis ulcerosa y del 67% para la enfermedad de Crohn. Todo ello sugiere que, si bien no hay transmisión hereditaria, deben existir factores genéticos que condicionan el desarrollo de la enfermedad. La enfermedad de Crohn se suele presentar en la segunda o tercera décadas de la vida aunque se puede aparecer a cualquier edad. La colitis ulcerosa se presenta preferentemente entre los 20 y 40 años y entre los 60 y 80 años. El efecto del tabaco es diferente para cada una de estas condiciones: el riesgo de colitis ulcerosa en los fumadores es un 40% el del los no fumadores. Por el contrario, la enfermedad de Crohn es dos veces más frecuente entre los fumadores que entre los no fumadores y los ex-fumadores tienen un riesgo mayor que los fumadores activos o que los que nunca han fumado. De igual forma, los anticonceptivos constituyen un factor de riesgo para la enfermedad de Crohn, pero no para la colitis ulcerosa. La apendicectomía parece proteger frente a la enfermedad de Crohn pero no frente a la colitis ulcerosa. Otros factores de riesgo asociados a la enfermedad inflamatoria del intestino son algunos alimentos: el elevado consumo de carbohidratos, en particular el de azúcar refinado, favorece el desarrollo de la enfermedad, mientras que las frutas y verduras y los ácidos grados omega-3 muestran el efecto contrario. En la última década se ha generado un interés considerable por una posible asociación entre la exposición a los virus de la rubeola y subsiguiente desarrollo de una enfermedad inflamatoria intestinal. Sin embargo, varios estudios en los que se intentó aislar el virus en el tejido intestinal de pacientes con enfermedad de Crohn han fracasado. La
enfermedad de Crohn puede manifestarse en cualquier sitio del aparato
digestivo, si bien muestra una preferencia hacia el intestino delgado
y el colon. (*)
|
|
|
Aunque la enfermedad inflamatoria del intestino se conoce desde hace más de 100 años, su etiología y patogenesis siguen siendo desconocidas. Existe un consenso que en ciertos individuos genéticamente predispuestos, determinados factores ambientales exógenos (infecciones, componentes de la flora, etc) y endógenos (función de la barrera epitelia, microvasculatura, actividad neuronal, etc) pueden causar una desregulación crónica de la función inmunológica de la mucosa. La eficacia de la inmunosupresión, asi como algunas comunicaciones de la resolución total de la enfermedad de Crohn después de un trasplante de médula, sugieren un origen autoinmune. Sin embargo, hasta el momento se desconoce el epítopo contra el que va dirigido la autoinmunidad. Recientemente
ha sido identificado un gen denominado CARD15 (o NOD2), situado en el
gen 16q12, que se sospecha que participa en el proceso inflamatorio
de la enfermedad de Crohn. Se ha comprobado que hasta un 50% de los
pacientes con enfermedad de Crohn han experimentado mutaciones en este
gen. |
||
|
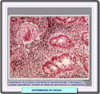
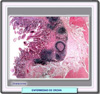
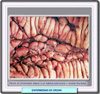
Macroscópicamente, la anatomía patológica de la enfermedad de Crohn se caracteriza en su fase activa por lesiones aftosas (*) , a menudo con tumefacción mucosa y submucosa debida principalmente a un edema submucoso intenso, con pérdida de los pliegues transversales normales. También aparecen pequeñas zonas superficiales de ulceración hemorrágica que con el tiempo se convierten en fisuras. En la enfermedad crónica establecida, la mucosa presenta un patrón de empedrado (*) debida las profundas úlceras fisuradas entre zonas de mucosa edematosa. La pared intestinal esta engrosada por el edema y fibrosis y a menudo se observan estenosis (*). Los ganglios linfáticos regionales suelen estar aumentados de tamaño. Por otra parte, la enfermedad no es continua sino se presenta a tramos intercalados entre intestino normal. Histológicamente, la enfermedad de Crohn se caracteriza por inflamación de todas las capas, edema submucoso y úlceras que profundizan en la pared intestinal y forman fisuras de cicatrización fibrosa. A menudo se observan ganulomas no caseificantes (*), aunque su presencia es muy variable según las biopsias y el número de cortes realizados. Estos granulomas son agregados bien definidos de histiocitos epiteloides. Ocasionalmente, puede verse una necrosis central, pero una verdadera caseación hace cuestionable el diagnóstico de enfermedad de Crohn. Las úlceras
aftoides (*)
producen una biopsia caracteristica por presentarse al lado de criptas
normales que no muestran ningún proceso inflamatorio ni depleción
de mucina (a diferencia de lo que ocurre en la colitis ulcerosa en la
que las úlceras ocurren sobre un fondo inflamatorio considerable) |
|
|
|
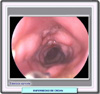
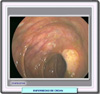
Colonoscopia: la colonoscopia es la prueba de elección para el diagnóstico de la enfermedad de Crohn (*). También esta prueba es importante para determinar el curso de la enfermedad y la respuesta al traramiento. Sin embargo, como ninguno de los hallazgos endoscópicos es específico de la enfermedad de Crohn, el diagnóstico final se consigue mediante la combinación de los resultados clínicos, endoscópicos e histológicos. En la enfermedad de Crohn a diferencia de lo que ocurre en la colitis ulcerativa (*), las lesiones endoscópicas están dispersas y son asimétricas y heterogéneas. Es tipica la presencia de segmentos de mucosa normal interpuestos entre áreas anormales, si bien este hecho debe ser confirmado mediante biopsia. En el 50% de los casos, el recto no está afectado. La presencia de pequeñas ulceraciones en la válvula ileocecal o en el ileo terminal es prácticamente patognomónica de la enfermadad de Crohn. Diagnóstico por imágenes: a pesar de la amplia difusión de la endoscopia, las imágenes radiológicas siguen jugando un importante papel en el diagóstico. evaluación y tratamiento de la enfermedad de Crohn. Rn el pasado, los estudios con bario eran la única forma de poder estudiar el intestino delgado y el colon. Hoy día, se dispone de una amplia bateria de pruebas, que incluyen la tomografía computarizada, la resonancia magnétic nuclear, la ultrasonografía y las imágenes con radionucleídos Exámenes radiográficos: se disponen de varios métodos de estudio: la radiografia seriada del intestino delgado (*) , la enteroclisis, el enema de bario, las series del tracto digestivo superior. En el primer caso, el paciente ingiere una papilla de bario y se hacen radiografías a intervalos de 20-30 minutos. Cuando el bario alcanza el colon (30 a 90 minutos), bajo control fluoroscópico, el radiologo comprime vigorosamente el intestino delgado mientras que el paciente adopta diversas posturas. En en caso de la enteroclisis (*), se pasa un tubo a través de la nariz, el esófago y el estómago hasta llegar al yeyuno, justo después del ligamento de Treitz. Se infla entonces un pequeño balón para mantener el tubo en posición y, bajo control fluoroscópico se infunden 200 a 250 ml de una papilla de bario especial y 750 a 1.000 ml de una solución de metilcelulosa. Estas soluciones ocasionan una distensión y recubrimiento de las paredes del intestino delgado El enema de bario de doble contraste es una herramienta muy útil para evaluar la enfermedad inflamatoria intestinal. Permite determinar el diámetro y la extensión de las constricciones colónicas y la presencia de fístulas. Además permite ver zonas del intestino que a las que no llega la colonoscopia. La técnica de doble contraste consiste en introducir a través de un tubo rectal una suspensión viscosa de sulfato de bario y, bajo control fluoroscópico se inyecta aire hasta que todo el colon se distiende y el bario queda adherido a sus paredes. El enema de bario simple es también útil en el examen del colon cuando se sospecha obstrucciones o fístula, pero no detecta alteraciones de la mucosa y pequeñas úlceras Las series radiográficas del tracto digestivo superior se llevan a cabo haciendo que el paciente ingiera una papilla de bario bastante fluída. En las radiografias de simple contraste solo se administra el bario o una solución de contraste mientras que en las de doble contraste de después del bario se administran 4 a 6 g, pastillas efervescentes lo que ocasiona la distensión del tracto digestivo superior. Las series permiten una evaluación de esófago, estómago y partes iniciales del intestino delgado Tomografía computarizada: la TC se ha mostrado muy útil como complemento de los estudios radiográficos. Estos últimos son mejores para comprobar la extensión de las lesiones mucosas, mientras que las TCs determinan mejor la afectación de las paredes intestinales y la extensión de las lesiones extraluminales. En estas pruebas, el paciente es tratado con 750-1000 ml de una solución al 3% de un contraste 60-90 minutos antes de prueba y una dosis adicional de 250 ml al comienzo de la misma. En estas condiciones se consigue una opacificación adecuada del estómago y del intestino delgado. En los casos en los que se sospeche una afectación rectosigmoide, la solución de contraste puede ser administrada por vía rectal. Ocasionalmente se ha utilizado bario diluído. Sin embargo, tanto los contrastes iodados como el bario aparecen en blanco en las TCs interfiriendo con algunas las lesiones más sutiles. Por ello, muchos autores consideran mejor la administración de agua como medio de contraste. La administración intravenosa de un medio de contraste puede ser necesaria para evaluar el grado de afectación extraluminal. En los escáneres de TC estandar, el abdomen debe ser examinado desde el diafragma hasta el perineo. La tomografía espiral, con una rápida infusión del medio de contraste permite la obtención de imágenes del abdomen a intevalos de 5 mm en menos de 30 segundos, lo que minimiza los artefactos que pueden ser introducidos por la respiración del paciente. Hoy día, el desarollo de escáneres de TC con filas de multidetectores (MDCT, multidetector-raw CT) permiten la obtención de 4 a 16 imágenes en menos de un segundo a intervalos de 0.5 a 1 mm Resonancia magnética: la aplicación de la resonancia al tracto ha estado tradicionalmente limitada por los movimientos del peristaltismo intestnal y por la ausencia de agentes de contraste apropiados. Hoy día, los modernos aparatos son tan rápidos que pueden obviarse los problemas asociados al movimiento. Además, se han desarrollado contrastes (p.ej. bromuro de perfluorooctilo y aceites vegetales) . Varios estudios sugieren que la RM puede ser una herramienta útil, en particular para revelar el ensanchamiento de las paredes intestinales.
|
|
 |
Ultrasonografía: la ultrasonografía es una técnica no invasiva que está popularizándose en el estudio del tracto digestivo, sobre todo en niños. La sonografía del radiante inferior derecho utilizando los modernos transductores de 3.5 o 5 MHz permite una buena visualización del intestino delgado distal. Pueden verse bastante bien el grosor de la pared intestinal (*) y la ecotextura. La aplicación de la sonografía Doppler en color permite diferencar el engrosamiento activo de la pared intestinal (hay un aumento del flujo sanguíneo) del engrosamiento pasivo/fibrosis. Gammagrafía:
la gammagrafía con leucocitos marcados con indio y tecnecio permite
determinar en que sitios del intestino se localiza la inflamación.
A diferencia del galio-67 que se excreta intestinalmente lo que dificulta
la interpretación de los resultado, los leucocitos marcados con
indio y sobre todo con tecnecio-99m-hexametilpropilamina oxima se están
utilizando con frecuencia creciente en el cribado de los pacientes con
enfermedades inflamatorias del intestino. |
|
|
PRUEBAS INMUNOLOGICAS Se han desarrollado recientemente algunos marcadores serológicos que pemiten diferenciar entre la colitis ulcerosa y la enfermedad de Crohn, así como para llevar a cabo su estratificación y también como herramientas para comprender su inmunopatología. Los anticuerpos del Saccharomyces Cerevisiae basados en el polisacárido manano son marcadores serológicos específicos de la enfermedad de Crohn: otros anticuerpos antiglicanos (ACCA - anticuerpos anti-carbohidrato quitobiósido - , ALCA - anticuerpos anti-carbohidrato laminarobiósido- y ASCA - anticuerpos anti-Ig unidos-anticovalentemente al manano- son específicos de la enfermedad de Crohn. El uso combinado de estos marcadores por enzima-inmunoensayo (ELISA) permite distinguir entre la enfermedad de Crohn y la colitis ulcerosa con una especificadad del orden del 90%.
|
||
|
|