|
 |
 |
EMBARAZO ECTÓPICO [ICD-O00.9] |
|
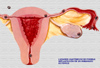
Embarazo ectópico es aquel en que el huevo fertilizado se implanta en cualquier lugar diferente de la cavidad endometrial uterina. También se le denomina embarazo extrauterino ya que la mayor parte de las veces ocurre fuera del útero Según el lugar de implantación el embarazo ectópico se clasifica en (*):
Dentro del embarazo tubárico, la forma más frecuente es la ampollar, si bien la que produce mayores problemas desde el punto de vista clínico es la forma intersticial. El número
de embarazos ectópicos se estima entre 15 y 20 por cada 1.000
embarazos, habiendo aumentado considerablemente desde 1970, probablemente
debido a los avances conseguidos en el diagnóstico |
|
 |
Los
factores causales que intervienen en el desarrollo de un embarazo ectópico
son todos aquellos que impidan o retrasen el transporte del huevo fecundado
a lo largo de la trompa hasta su implantación en el endometrio
(*)
Muchos de los casos se deben a salpingitis crónica, pero también
al desarrollo de adherencias y divertículos que alteran o comprimen
la trompa. El uso de contraceptivos mecánicoS u hormonales, las
técnicas de reproducción asistida y, sobre todo la esterilización
son factores de riesgo para el desarrollo de un embarazo ectópico.
En las mujeres de menos de 30 años, esterilizadas con electrocauterio,
el riesgo de un embarazo ectópico aumenta 9 veces y hasta el
30% de todos los embarazos son ectópicos |
|
El desarrollo inicial de un embarazo ectópico es idéntico al de un embarazo normal. El trofoblasto presenta las mismas características, por lo que secreta gonadotropina coriónica, siendo los niveles de esta en la orina los mismos que los que se observan en el embarazo normal, y la mujer experimenta los mismos cambios fisiológicos dando positivo en todas las pruebas de embarazo. Cada vez
con mayor frecuencia se diagnostican los embarazos ectópicos
antes de que se manifiesten los primeros síntomas, lo que permite
un tratamiento precoz. Son típicos el sangrado y dolor abdominal
tras un periodo de amenorrea, aunque estos síntomas pueden ser
confundidos con los de un aborto. Además, hasta el 30% de las
mujeres no muestran signos clínicos de ningún tipo y hasta
el 9% no muestran signos de un embarazo ectópico. Estos hechos
hacen que muchos de ellos no sean diagnosticados durante el primer trimestre
del embarazo. |
||
Si
en la exploración física se observa la presencia de un
tumor anexial o de una masa retrouterina irregular que ocupa el fondo
del saco de Douglas y se han descartado otros procesos inflamatorios
pélvicos o abdominales (apendicitis, rotura de bazo, obstrucción
intestinal) es casi seguro que se trata de un embarazo ectópico.
A veces, puede observarse una coloración azul periumbilical (signo
de Cullen). Si se ha derramado sangre en el saco de Douglas, el tocar
y comprimir dicho saco, la paciente experimenta un intenso dolor (signo
de Proust) |
||
|
Las pruebas de embarazo en la orina son bastante específicas y fiables (> 99%) pero son más cualitativas que cuantitativas. La prueba más utilizada para el diagnóstico de un embarazo ectópico es la determinación de los niveles de b-gonadotropina coriónica (b-hGC) que suelen ser significativamente más bajos que en un embarazo normal. Algunos autores creen que la determinación de la progesterona es también útil ya que niveles por debajo de los 11 ng/ml son indicativos de un embarazo anormal. Sin embargo, esta prueba no distingue entre un embarazo ectópico y un embarazo intrauterino anormal. La ultrasonografía es la prueba de elección que se debe llevar a cabo siempre que los niveles de b-hGC sean superiores a 1500 UI/ml. (*). Si los niveles de b-hGC son > 6.500 UI/L la ecografía abdominal detecta casi siempre la presencia de la bolsa gestacional. La ausencia de dicha bolsa en el útero confirma la presencia de un embarazo ectópico. Si los niveles de b-hGC son del orden de 1.500 UI/L debe recurrirse a la ultrasonografía transvaginal (*) que es más sensible. Se debe sospechar un embarazo ectópico en ausencia de bolsa uterina en la ecografía transvaginal y niveles de b-hCG son mayores de 1.500 UI/L La culdocentesis o punción del saco de Douglas a través de la fórnix posterior de la vagina para valorar la presencia de sangre en la cavidad abdominal, aunque sencilla y útil en el diagnóstico de una hemorragia intraperitoneal se lleva a cabo muy pocas veces dado que la ultrasonografía es capaz de detectar la presencia de fluidos en el abdomen. La laparoscopia es una prueba diagnóstica muy útil que permite descartar o confirmar un embarazo ectópico en cualquier dolor abdominal agudo. Además, puede ser utilizada para la resolución definitiva del embarazo ectópico. La dilatación con legrado o raspado diagnóstico permite diferenciar el embarazo ectópico de un aborto incompleto o de una hemorragia uterina disfuncional. La cantidad de tejido obtenido es escasa en el caso del embarazo ectópico, pero el examen histopatológico de los tejidos es positivo para la reacción de Arias-Stella (*) . Se observa la ausencia de vellosidades coriónicas en el 40% de los casos de embarazos ectópicos Son numerosas
las situaciones clínicas que pueden confundirse con un embarazo
ectópico extrauterino siendo las más frecuentes la apendicitis,
salpingitis o anexitis, rotura de un quiste lúteo o folicular
y aborto (*)
|
|
Tratamiento La presencia de una rotura acompañada de una hemorragia intraperitoneal obliga a una cirugía de urgencia para extraer los productos de la concepción, los coágulos y sangre libre y exponer el área de anidación. Espera
expectante: la espera expectante es una opción en el
caso de un embarazo precoz, sin rotura y tiene éxito en el 50-70%
de los casos. En un estudio en el que los niveles de
b-hCG eran de 175 UI/L o menos el tratamiento tuvo éxito
en el 96% de los casos, mientras que cuando los niveles de b-hCG
fueron de 175-1500 UI/L, el porcentaje de éxito se redujo al
66%. Durante el período de seguimiento, se recomienda determinar
los niveles de b-hCG periódicamente
hasta que estos sean indetectables y practicar ecografías periódicas. |
||
Quimioterapia: el tratamiento con metotrexato es una alternativa a la cirugía hasta el final del primer trimestre en las mujeres que tengan un embarazo ectópico sin rotura. Se suelen utilizar dos regímenes de tratamiento: el primero consiste en administrar metotrexato y leucovorina en días alternos hasta que disminuyen los niveles plasmáticos de b-hCG. El éxito de este tratamiento (se define como éxito la resolución del embarazo ectópico si tener que recurrir a la cirugía) es del 93%. El segundo régimen consiste en administrar una dosis única de metotrexato, seguida de dosis repetidas a intervalos de una semana si los niveles de la b-hCG no caen un 15% entre los días 4 y 7. En este caso, aproximadamente el 90% de las mujeres consiguen evitar la cirugía. Aunque los efectos adversos serios asociados a un tratamiento corto con metotrexato son raros, este fármaco produce muchas reacciones adversas muy molestas (náuseas, vómitos, gastritis, estomatitis, etc) que afectan hasta el 30% de las mujeres tratadas Cirugía: la decisión de llevar a cabo un tratamiento quirúrgico depende de las probabilidades de éxito que puedan tener la espera expectante o el tratamiento con metotrexato. Como el tratamiento médico tiene pocas posibilidades cuando hay signos de actividad cardíaca y se presentan niveles de b-hCG > 5000 UI/L, la cirugía es en este caso, el método de tratamiento preferido. En efecto, estudios prospectivos indican que cuando los niveles de b-hCG son del orden de las 5.000 UI/L, el éxito del tratamiento con metotrexato es inferior al 38%. Si se toman como criterios para el tratamiento médico la ausencia de actividad cardíaca y una b-hCG inferior a 5.000 UI/L, aproximadamente el 75% de los casos requieren un tratamiento quirúrgico. El tipo de cirugía (laparoscópica o abierta) depende de la situación hemodinámica de la paciente. En las mujeres que no presentan un estado de shock y están hemodinámicamente estables, la cirugía laparoscópica es la preferida, si bien algunos autores señalan que la eliminación de trofoblastos persistentes es mayor con la laparotomía. Sin embargo, los beneficios de la laparoscopia (menor trauma para la paciente, menor estancia en el hospital, etc) hacen que en la mayoría de los casos sea esta técnica la utilizada. Existe una cierta controversia acerca de si la salpingostomía (incisión del conducto tubárico para la extracción del embarazo ectópico manteniendo la integridad del conducto) es superior a la salpinguectomía (extirpación de la porción del conducto ovárico en el lugar en el que se encuentra el ectópico y anastomosis de la trompa). En este último caso es mayor la posibilidad de eliminar los trofoblastos evitando un nuevo embarazo ectópico, mientras que en el primer caso se preserva mejor la fertilidad. Sin embargo, el resultado de estudios retrospectivos ha mostrado un porcentaje similar de embarazos intrauterinos después de ambas cirugías. Después de la salpingostomía laparoscópica se desarrollan embarazos ectópicos persistentes en el 4-15% de las mujeres. Por lo tanto, es recomendable un seguimiento de los niveles de b-hCG hasta que sean indetectables. Algunos factores de riesgo para embarazos ectópicos persistentes son ectópicos pequeños (< 2 cm), intervenciones quirúrgicas muy precoces (< de 42 días después de la última menstruación) y niveles de b-hCG > 3000 UI/L. La administración profiláctica de metotrexato en un estudio redujo del porcentaje de ectópicos del 14 al 2%,. Después de un embarazo ectópico, más del 50% de las mujeres quedan de nuevo embarazadas, aunque se repite un embarazo ectópico en un 10-20% de las mismas. En las mujeres tratadas con metotrexato, entre el 58-61% vuelven a embarazarse con un 7-8% de ectópicos. Después de la salpingostomía el porcentaje de embarazos oscila entre el 62 y 89% con una repetición de embarazos ectópicos del 18%. En las mujeres que han experimentado una salpinguectomía, los embarazos intrauterinos han variado entre el 38 y 66% con un porcentaje de ectópicos del 6-28%. A la vista de estos datos extraídos de estudios diversos en los que se siguieron diferentes técnicas y diferentes seguimientos, es difícil llegar a una conclusión sobre cual es el método de tratamiento de elección
|
||
REFERENCIAS
|
||
|
||
|
||
|
||
|
||
| Monografía revisada el 9 de abril de 2011. Equipo de Redacción de IQB | ||
|
|
 |
 |