HERPES ZOSTER OFTALMICO
|
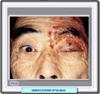
El herpes zoster es una enfermedad frecuente causado por la reactivación del virus de la varicela zoster, un virus de la familia de los herpesvirus que es morfológicamente idéntico al virus de la varicela pero antigénicamente distinto. De igual forma, el cuadro clínico producido por el virus de la varicela (cuyo acrónimo es VVZ) es diferente del producido por el virus del herpes zoster (VHZ). Después de un cuadro de varicela, el virus permanece latente en los ganglios radiculares sensitivos a los que ha llegado desde las lesiones cutáneas por migración a través de los nervios sensoriales. Cuando se reactiva, vuelve a la piel a través de los nervios sensoriales y ocasionalmente, a los ojos. Aproximadamente en el 15% de todos los casos de herpes zoster se afecta a la rama oftálmica del trigémino ocasionando el herpes zoster oftálmico. En ocasiones más raras, cuando la enfermedad afecta al nervio maxilar o al nervio nasal externo, pueden producirse complicaciones oculares. Como en los herpes zoster en general, la incidencia de herpes zoster oftálmico aumenta con la edad siendo más frecuente en los pacientes de más de 60 años. Además, los signos y síntomas son más graves y de mayor duración en los ancianos. También tienen un mayor riesgo de padecer un herpes zoster los pacientes inmunosuprimidos o con deficiencias inmunológicas como, por ejemplo, los pacientes con SIDA, en los que el herpes zoster es unas 15 veces más frecuente que en la población en general Sin embargo, la incidencia de complicaciones oculares no está relacionada con la edad, el sexo o la gravedad de las lesiones cutáneas. La lesión ocular puede estar causada por una invasión directa de los virus o por difusión del virus desde el ganglio trigémino (*) a través del nervio nasociliar que se ramifica por una lado para innervar la superficie del ojo y las estructuras que lo rodean y por otro la piel de toda la nariz. La aparición de una lesión en la punta de la nariz (*) (signo de Hutchinson) es indicativa del herpes zoster oftálmico CUADRO CLINICO La enfermedad se inicia con un cuadro gripal con malestar, fiebre variable, fatiga y depresión que puede durar una semana hasta la aparición de un rash o exantema unilateral rash sobre la frente, el párpado superior y la nariz, áreas que constituyen el dermatoma de la primera división del trigémino. Antes de la primera erupción, un 60% de los pacientes experimental una neuralgia preherpética, caracterizada por una sensación de picor superficial, hormigueo o quemazón o incluso un dolor intenso que puede ser constante o intermitente. Seguidamente aparecen máculas eritematosas que progresan para formar racimos de pápulas y vesículas en 3 a 5 días. Estas lesiones evolucionan a pústulas que pronto forman costras que se desprenden (5-7 d). Las lesiones
tienen una distribución metamérica, aunque a veces la extensión
del exantema puede dar una sensación de bilateralidad. En raras
ocasiones el exantema puede generalizarse, pero solo en pacientes con
linfomas o alguna inmunosupresión patológica o farmacológica |
|
Las complicaciones del herpes zoster oftálmico se manifiestan en forma de afecciones de las diversas estructuras oculares, pudiendo llegar incluso a una pérdida completa de la visión. Usualmente pueden quedar afectados los párpados con una ptosis a consecuencia de una fibrosis cicatricial, la conjuntiva con una conjuntivitis que se manifiesta asociada a vesículas del borde palpebral, y la esclerótica. En este caso pueden producirse epiescleritis y escleritis aunque estas no son frecuentes. También puede quedar afectada la córnea con una queratitis epitelial puntiforme, que se presenta en el 50% de los pacientes a los 2 días de la erupción, o una queratitis dendrítica (a los 4-6 días de la erupción) caracterizada por una lesión en forma de estrella (*). A las 1-2 semanas puede aparecer una queratitis numular con finos infiltrados debajo de la superficie de la córnea. La queratitis disciforme se produce en el 5% de los casos a las 3 semanas después de la erupción (*). La queratitis neurotrófica caracterizada por erosiones y úlceras corneales se presenta al cabo de uno a varios meses y puede dar lugar a infecciones graves que pueden conducir, en último término, a perforaciones (*). Finalmente, la queratitis con placas de mucina se presente en el 5% de los casos, generalmente entre el 1ºy 3º mes. Se caracteriza por la aparición de mucosidades sobre la cornea, bajo la conjuntiva tarsal, que tiñen de rojo de bengala. Cuando es
afectada la cámara anterior puede aparecer uveítis con inflamación
y cicatrices en el iris que pueden conducir a glaucoma y cataratas. Estas
lesiones aparecen entre las 2 semanas y los 2 años después
de la erupción. |
 |
COMPLICACIONES NEUROLÓGICAS La parálisis de los nervios motores es poco frecuente pero a veces resulta en una completa oftalmoplejía unilateral. Se ha sugerido que esta parálisis sería la consecuencia de la neuritis producida por la infiltración de linfocitos en la rama oftálmica del trigémino. La neuritis óptica ocurre en 1 de cada 400 casos de herpes oftálmico. Otras complicaciones aún menos frecuentes son la encefalitis que sólo se presenta cuando la infección es muy grave, la mielitis y la enfermedad de Guillain-Barré. La neuralgia
postherpética es, como en el caso del herpes zoster en general,
la secuela más importante del herpes zoster oftálmico. El
dolor puede ser constante o intermitente, y se suele agravar por la noche,
con el tacto y con el calor. El padecimiento constante puede producir
depresión y se han descrito algunos casos de intento de suicidio.
En general, mejora lentamente pero puede durar varios meses. En el 50%
de los pacientes la neuralgia se resuelve en los 3 primeros meses, y en
el 75% en el los mismos en los primeros 12 meses |
TRATAMIENTO Como en el caso del Herpes Zoster en general el tratamiento del herpes zoster oftálmico debe comenzar cuanto antes, no más de 72 horas después de la presentación de los primeros síntomas, cuando están apareciendo las primeras lesiones sobre la piel. Los antivíricos de elección son el aciclovir (800 mg por vía oral 5 veces al día durante 7 a 10 días), el valaciclovir (1000 mg por vía oral tres veces al día durante 7 a 10 días, o el famciclovir (500 mg por vía oral tres veces al día durante 7 a 10 días. Estos tratamientos tienen un efecto beneficioso sobre las lesiones cutáneas y reducen la incidencia de las complicaciones oculares y de la neuralgia post-herpética. Adicionalmente, se recomienda a aplicación de cremas cutáneas con corticoides y antibióticos (hidrocortisona al 1% + ácido fusídico al 2% o hidrocortisona al 1 % y oxitetraciclina al 3%). Estas cremas se deben aplicar sobre las áreas afectadas hasta que se separan las costras El tratamiento de la neuralgia postherpética es difícil: algunos de los tratamientos más utilizados son la aplicación de anestésicos locales tópicos (p.ej, la crema a base del eutectico de prilocaína + lidocaína, EMLA), capsaicina (no siempre bien tolerada) o lidocaína al 5%. Por vía oral se suelen administrar antidepresivos tricíclicos (amitriptilina o desimipramina), anticonvulsivantes (carbamazepina o gabapentina). Si estas medidas son insuficientes, puede recurrirse a bloqueos regionales con anestésicos locales como la bupivacaína La administración de corticoides sistémicos es objeto de controversias PREVENCION Además de evitar el contacto con sujetos con varicela o con herpes zoster, la vacuna ZOSTAVAX contra el Herpes Zoster a base de virus vivos atenuados, es desde hace poco, el único tratamiento eficaz. El Zostavax reduce casi en un 60% las posibilidades de contraer la enfermedad, pero incluso en el caso de contraerla, reduce las complicaciones oftálmicas y la duración e intensidad de la neuralgia post-herpética. Los sujetos
inmunosuprimidos pueden ser tratados con aciclovir, interferón
alfa y vidarabina. Aunque la vacuna de Zostavax no es recomendada por
el fabricante para los enfermos inmunodeprimidos, algunos autores la prefieren
a las inmunoglobulinas de la varicela-zoster |
|
REFERENCIAS
|
|
|
|
| Monografía creada el 20 de Febrero de 2008. Equipo de Redacción de IQB | |
|
|