|

TIMOMA
MALIGNO
|
|
|
|
|

|
INTRODUCCION
Los timomas son
la causa más frecuente de lesiones en el mediastino anterior en los
adultos. En los niños, son mucho menos frecuentes. en los que representan
sólo el 15% de todas las masas mediastínicas. Se trata de unos
tumores un tanto especiales por cuanto muestran tendencia a una invasión
local y están asociados a varias enfermedades sistémicas, en
particular la miastenia grave.
Los timomas afectan
a ambos sexos por igual y se observan con mayor frecuencia en la 5ª ó
6ª década de la vida. Aproximadamente el 50% de los mismos son
asintomáticos siendo descubiertos en radiografías de rutina.
En los pacientes sintomáticos, un 40% padece miastenia grave. Otros
síntomas incluyen tos, disfagia, ronquera e infecciones recurrentes
de las vías respiratorias. Con menor frecuencia, los pacientes pueden
presentar obstrución de la vena cava superior o síndrome de
Horner.
PATOLOGIA
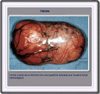
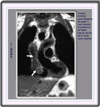
Hallazgos
macroscópicos: los
timomas suelen ser masas esféricas u ovoides (*)
que deforman el timo y tienen una superficie lisa y lobular (*).
Al seccionarlas, la lesión es rosada o ligeramente tostada y se observan
lobulos separados por tiras fibrosas que se adentran desde la cápsula
hacia el interior (*).
A veces pueden observarse hemorragias necrosadas, pero estas no indican necesariamente
malignidad.
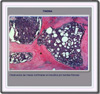
Hallazgos
microscópicos: microscópicamente, los timomas derivan de
células epiteliales que se han transformado en malignas entre las que
se encuentra linfocitos no malignos. El tumor suele estar circunstrito y dividido
en lúbulos por bandas gruesas de tejido fibroso (*).
Sin embargo, la clasificación histológica del timoma, en particular
diferenciar si se trata de un timoma invasivo (este término es preferido
al de timoma maligno) o de un timoma encapsulado, es díficil. Los patólogos
reconocen cuatro tipos de tejidos: un tejido predominantemente epitelial,
predominantemente linfocítico, mixto y con células ahusadas,
tipos que se corresponden más o menos con la clasificación de
Muller-Hermelink de los timomas en "corticales", "predominantemente
corticales","mixtos" y "medulares". Por esto, el
diagnóstico de un timoma invasivo se basa sobre todo en el hallazgo
de células y metástasis en pleura, pericardio o parénquima
pulmonar
CLASIFICACION
Además
de la clasificación histológica de Muller-Hemerlink propuesta
en 1985, desde el punto de vista clínico, la más utilizada es
la Masaoka y col (1981) que está basada en el grado de desarrollo del
tumor:
| Grado |
Características |
| I |
Encapsulado
totalmente desde el punto de vista macroscópico. No hay invasión
capsular |
| II |
Invasión
capsular y/o invasión a la grasa circundante o a la pleura |
| III |
Invasión
macroscópica de los órganos vecinos (pericardio, pulmones, grandes
vasos) |
| IVa |
Diseminaciones pleurales
o pericárdicas
|
| IVb |
Metástasis
hematógenas o linfógenas |
En
1999, la Organización Mundial de la Salud propuso la siguiente clasificación:
| Grado |
Características |
| A |
Células
ahusadas u ovales |
| B |
Células
redondas o poligonales |
| AB |
Mezcla
de A + B |
| B1 |
Los tumores muestran
áreas con el aspecto de la corteza y de la médula de un timo
con función noral
|
| B2 |
Muestra
células epiteliales dispersas con densos infiltrados linfocíticos |
| B3 |
Tiene células
epiteliales con atipia nuclear con escasos linfocitos |
| C |
Tumores que son fácilmente
reconocibles como carcinomas (carcinoma escamoso, mucoepidermoide, etc |
|
|
|
DIAGNOSTICO
El diagnóstico
diferencial apropiado de una masa mediastínica anterior debe considerar
la historia clínica, un exámen físico, resultados de
laboratorio y hallazdos radiológicos. Usualmente, se sospecha de un
timoma sobre la base de la historia clínica, sospecha que puede confirmarse
radiológicamente o por otros métodos.
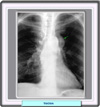
Las manifestaciones
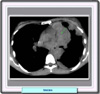
radiográficas del timoma pueden variar desde una sutil anormalidad
en el contorno mediastínico hasta un amplia masa anterior. Los timomas
más grandes son frecuentemente unilaterales y tienden a extenderse
hacia un hemitórax. En ausencia de invasión de la pleura, las
superficies visceral y parietal de la misma están desplazadas marginalmente
y muestran un borde lobular (*)
El diagnóstico
quirúrgico y el tratamiento se llevan a cabo simultaneamente con la
biopsia, aunque en algunos se han practicado con éxito biopsias con
una aguja de aspiración. Esta técnica es preferible a la mediastinoscopia
debido al menor trauma tisular que ocasiona y el menor riesgo de diseminar
el tumor.
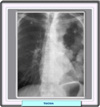
Los timomas invasivos
pueden tener características radiográficas similares a las de
las lesiones encapsuladas. Sin embargo son más frecuentes manifestaciones
de invasión pleural tales como ensanchamientos focales de la pleura,
masas pleurales o engrosamiento circunferencial nodular de la pleura que encajona
completamente los pulmones (*)
La tomografía
computarizada es la modalidad de elección para la obtención
de imágenes para la evaluación de masas mediastínicas.
Facilita información sobre la precisa localización de la lesión,
su relación con las estructas adyacentes y la atenuación tisular.
Se recomienta una TC cuando se sospecha clínicamente un tumor y no
se detecta radiográficamente o cuando se desea obtener una información
adicional sobre el grado de invasión (*).
En las personas maduras, la infiltración grasa que experimenta el timo
hace más fácil su detección en los sujetos más
jóvenes. La RMN puede mostrar la invasión de la arteria pulmonar,
o de las venas innominada o cava superior (*)
|
|
TRATAMIENTO
Los timomas son
neoplasmas de crecimiento relativamente lento. Cuando se tratan tempranamente
ofrecen una excelente prognosis de supervivencia a largo plazo. La cirugía,
y las radio- y quimioterapia juegan todas ellas un papel en el tratamiento
de los timomas.
Cirugía:
la extirpación quirúrgica del timoma es considerada como
el tratamiento de primera elección. El cirujano deberá evaluar
la extensión del tumor e identificar sus propiedades invasivas, marcando
las áreas sospechosas para ser examinadas por el patólogo.
Aunque el cirujano es considerado como el más adecuado para juzgar
el grado de invasión del tumor, a menudo es díficil determinar
macroscópicamente las áreas invadidas de los tejidos de alrededor.
La completa resección del tumor es el mejor predictor de la supervivencia
a largo plazo.
El procedimiento
más frecuentemente empleado consiste en una esternotomía media
que dá acceso a todo el mediastino y a ambos espacios pleurales.
Algunos cirujanos prefieren la toracotomía anterior bilateral con
esternotomía transversa que permite también una excelente
exposición al mediastino. El timoma se deberá extirpar con
la cápsula completa, no recomendándose la toma de biopsias
para evitar la diseminación de células transformadas. Wilkins
y col (1995) han descrito los principios básicos con esternotomía
media completa, exposición de los espacios pleurales y timectomía
del timo normal, así como la extensión de las resecciones
para timomas de grados III y IVa [1]
.
La cirugía
suele dar buenos resultados. En 241 sujetos, Maggi y col, consiguieron un
82% de supervivencia a los 7 años en los pacientes cuyos tumores
fueron extirpados en su totalidad, un 71% en aquellos en que la resección
fué parcial frente a sólo el 21% en los casos en que se practicó
la biopsia [2].
Otros autores han informado de resultados parecidos. Parece clara la relación
existente en la supervivencia y la completa resección del tumor.
La eficacia
de las resecciones parciales en los timomas de grados III y IV es objeto
de controversias. Sin embargo, algunos estudios han mostrado una supervivencia
del 75 al 60% después de una resección parcial frente al 40-21%
cuando se llevó a cabo sólo biopsia.
Radioterapia:
los timomas son generalmente sensibles a la radiación por lo
que esta se ha utilizado en todos los estadios de la enfermedad. Existe
un acuerdo general sobre el valor de la radioterapia después de la
resección de tumores de grado II y III, pero existen muchas más
dudas sobre su eficacia cuando el timoma está encapsulado. La mayor
parte de los autores estiman que la radioterapia no está indicada
en los pacientes con timoma de grado I.
Usualmente
se administran dosis de 30 a 60 Gy a lo largo de períodos de 3 a
6 semanas y, aunque no existen datos que lo apoyen indiscutiblemente parece
ser que dosis por encima de 60 Gy no aportan ningún beneficio adicional.
Cuando la tumoración residual es de pequeño volumen y el tumor
ha sido bien eliminado dosis de 45 Gy en el lecho tumoral y en el mediastino
adyacente dan muy buenos resultados. Los campos irradiados y las dosis se
deben ajustar de manera a minimizar las complicaciones como la fibrosis
pulmonar, pericarditis y mielitis que son las más frecuentes
Quimioterapia:
en los últimos años la quimioterapia ha ido adquiriendo una
importancia creciente en el tratamiento de los timomas aunque no se ha establecido
directices definidas. Como monoterapia se han usado la adriamicina (doxorubicina),
el cisplatino, la ciclofosfamida y los corticoisteroides en el tratamiento
de timomas invasivos.
- El cisplatino,
en dosis de 100 mg/m2 ha originado remisiones completas por espacio de
30 mese, aunque dosis menores (50 mg/m2) solo han producido respuestas
aceptables en el 11% de los casos [3]
- La ifosfamida,
administrada con mesna para minimizar efectos secundarios en dosis de
7.5 g/m2 en dosis únicas durante tres semanas o en forma de infusión
continua a razón de 1.5 g/m2/día durante 5 días/semana
cada 3 semanas ocasionó una remisión completa en el 50%
de los casos de una duración de 6 a 66 meses
- Los corticosteroides
son efectivos en el tratamiento de todos los subtipos de timomas si bien
su mecanismo de acción es desconocido
Las combinaciones
de agentes quimioterápicos suelen dar mejores resultados y se han
usado con regímenes con y sin neoadyuvante en los timomas metastásicos
y recurrentes.
- El cisplatino
en combinación con otros agentes (doxorubicina, vincristina y ciclofosfamida)
ha producido hasta un 91% de respuestas clínicas con un 43% de
remisiones [4],
[5]
- También
se ha utilizado el cisplatino (solo o asociado a otros fármacos)
en combinación con radioterapia y/o resecciones con respuestas
que han oscilado entre 89% y 57% de respuestas parciales
Sobre la base
de un buen número de estudios prospectivos sobre el tratamiento de
timomas de todos los grados, Blossom y col (*)
establecen las siguientes recomendaciones:
| Grado |
Cirugía |
Radioterapia |
Quimioterapia |
| I |
Resección completa |
ninguna |
ninguna
|
| II |
Resección completa
|
30-60 Gy post-operatorio |
ninguna |
| III |
Resección completa.
Saneado de la zona |
30-60 Gy |
Combinaciones basadas
en cisplatino |
| IV |
Saneado de la zona |
30-60 Gy |
Combinaciones basadas
en cisplatino |
| Blossom G.B, Steiger, Z,
Stephenson L.W. Neoplasms of the Mediastinum. En "Cancer: Principles
and Practice of Oncology" 5ª Ed. 1997. Ed. Lippincott-Raven. p.
951-969 |
La
recurrencia no es demasiado alta: en el caso de timomas no invasivos, se
estima entre el 1 y 5%, mientras que esta cifra aumenta hasta el 20% para
los tumores invasivos
|
|
|
|
REFERENCIAS
- Markman: Atlas of Cancer
(2003) . Lippincott. 627 páginas
|
|
|
|
- Vaideeswar P, Padmanabhan
A, Deshpande JR, Pandit SP. Thymoma: A pathological study of 50 cases. Journal
of Postgraduate Medicine,(2004), Vol. 50 Issue 2, p94-98 (ref.1)
|
|
|
|
- Desai SS, Jambhekar
NA. Classification of thymic neoplasms: Observations on the WHO 1999 classification
based on 56 cases. Indian Journal of Surgery,
(2004), Vol. 66 Issue 2, p93-97 (ref.2
|
|
|
-
Curran WJ, Kornstein MJ, Brooks JJ, et al.: Invasive thymoma: the role of
mediastinal irradiation following complete or incomplete surgical resection.
Journal of Clinical Oncology 6(11):1722-1727, 1988.
-
Ariaratnam LS, Kalnicki S, Mincer F, et al.: The management of malignant
thymoma with radiation therapy. International Journal of Radiation Oncology,
Biology, Physics 5(1): 77-80, 1979.
-
Marino M, Muller-Hermelink HK: Thymoma and thymic carcinoma: relation of
thymoma epithelial cells to the cortical and medullary differentiation of
thymus. Virchows Archiv. A, Pathological Anatomy and Histology 407(2): 119-149,
1985.
-
Pescarmona E, Rendina EA, Venuta F, et al.: The prognostic implication of
thymoma histologic subtyping: a study of 80 consecutive cases.
American Journal of Clinical Pathology 93(2): 190-195, 1990.
-
Egea AM, Albasini JL, Paricio PP, et al.: Prognostic factors of thymomas.
European Journal of Surgical Oncology 21(5): 482-485,
1995.
-
Pescarmona E, Rendina EA, Venuta F, et al.: Analysis of prognostic factors
and clinicopathological staging of thymoma. Annals of Thoracic
Surgery 50(4): 534-538, 1990.
-
Maggi G, Casadio C, Cavallo A, et al.: Thymoma: results of 241 operated
cases. Annals of Thoracic Surgery 51(1): 152-156,
1991.
|
|
|
|
Monografía
revisada el 25 de Enero de 2012. Equipo de Redacción de IQB
|
|
| |
 |
|
| |
|
|









